

近期,多地报告了儿童肺炎支原体肺炎病例。据北京儿童医院一位临床医生介绍,自9月1日开学起,儿内科接诊的患儿就明显多了起来,其中一半以上都是肺炎支原体感染引发呼吸道症状的患儿。
专家3日在接受新华社记者采访时表示,儿童肺炎支原体肺炎近两年尤其今年在我国一些区域流行,有少数家庭或班级聚集发病情况,要提醒儿童注意防护,有相关症状者应及时识别并到医院就诊,但该病不属于传染病,不会出现大规模流行。
肺炎支原体肺炎(MPP)是由肺炎支原体引起的以间质病变为主的急性肺部感染,是我国5岁及以上儿童最主要的社区获得性肺炎(CAP),多发于秋冬季,其他季节均有散发病例。临床主要表现为顽固性剧烈咳嗽。支原体是儿童时期肺炎和其他呼吸道感染的重要病原之一,可引起扁桃体炎、鼻炎、中耳炎、气管炎、毛细支气管炎、肺炎,幼儿多患上呼吸道感染,学龄儿多患肺炎。
一、流行病学
MP广泛存在,容易在幼儿园、学校等人员密集的环境中发生。
传播途径:经飞沫和直接接触传播。
潜伏期:1-3周,潜伏期内至症状缓解数周均有传染性。
流行季节:MP感染可发生在任何季节,我国北方地区秋冬季节多见,南方地区夏秋季节高发。
传染源:肺炎支原体肺炎患者和肺炎支原体携带者,经飞沫和直接接触传播,潜伏期2~3周,潜伏期内至症状缓解数周都有传染性。
年龄:可发生于任何年龄,但在青壮年、无基础疾病的CAP患者中所占比例更高。
耐药率:肺炎支原体对大环内酯类药物的高耐药率是我国CAP病原学有别于其他多数国家的重要特点。
二、临床表现
潜伏期为1~3周。发病形式多样,多数患者仅以低热、疲乏为主,部分患者可出现突发高热并伴有明显的头痛、肌痛及恶心等全身中毒症状。
呼吸系统以发热和咳嗽为主要表现,中高热多见,持续高热者预示病情重。病初大多呈阵发性干咳,少数有黏痰,偶有痰中带血丝,咳嗽剧烈,个别患儿可出现百日咳样痉挛样咳嗽,可持续2周甚至更长。部分患儿有喘息表现,以婴幼儿多见。肺部早期体征可不明显,随病情进展可出现呼吸音降低和干、湿性啰音。
呼吸道以外的症状中,以耳痛、麻疹样或猩红热样皮疹较多见,极少数患者可伴发胃肠炎、心包炎、心肌炎、脑膜脑炎、脊髓炎、溶血性贫血、弥漫性血管内凝血、关节炎及肝炎等。阳性体征以显著的咽部充血和耳鼓膜充血较多见,少数患者可有颈部淋巴结肿大。
MPP多发生于病程1周左右,伴有肺内和肺外并发症,若出现塑形性支气管炎(PB)、中等-大量胸腔积液、大面积肺实变和坏死、肺栓塞(PE)等时,患儿可出现气促或呼吸困难;发生肺栓塞的患儿还可出现胸痛和咯血;肺外并发症可发生于皮肤粘膜、神经系统、血液系统、循环系统等,出现相应各系统受损的表现。少数MPP可发展为危重症,常以呼吸困难和呼吸衰竭为突出表现。
三、影像学表现
影像学表现是临床判断病情严重程度和评估预后的主要依据之一。肺部阳性体征少而影像学表现明显是支原体肺炎的重要特点。
MPP早期胸片或胸部CT主要表现为支气管血管周围纹理增粗、增多、支气管壁增厚,可有磨玻璃影、“树芽征”、小叶间隔增厚、网格影等。
肺泡炎性改变则依肺泡受累的范围而异,可有磨玻璃样阴影、斑片状、节段乃至大叶性实变,常见肺不张,可伴有肺门影增大,重者可合并胸腔积液。
不同于细菌感染,支原体肺炎累及上肺者或同时累及双肺者更多,且吸收较慢,即使经过有效治疗,也需要2~3周才能吸收,部分患者甚至延迟至4~6周才能完全吸收。
部分MPP可表现为局限或弥漫性细支气管炎特征,胸部高分辨CT(HRCT)显示为小叶中心结节影、“树芽征”、分支样线条征、细支气管扩张以及马赛克征象,可同时伴有支气管炎症,出现支气管壁增厚和分泌物堵塞。MPP出现肺内并发症时,如PE、坏死性肺炎(NP),可出现相应的影像学改变。
四、诊断
符合以上临床和影像学表现,结合以下任何一项或两项,即可诊断为MPP:
(1)单份血清MP抗体滴度≥1:160(PA法);病程中双份血清MP抗体滴度上升4倍及以上。
(2)MP-DNA或RNA阳性。
以下指标提示有发展为重症和危重症的风险:
(1)治疗后 72h 持续高热不退;
(2)存在感染中毒症状;
(3)病情和影像学进展迅速,多肺叶浸润;
(4)CRP、LDH、D-二聚体、ALT 明显升高,出现的时间越早,病情越重;
(5)治疗后低氧血症和呼吸困难难以缓解或进展;
(6)存在基础疾病,包括哮喘和原发性免疫缺陷病等疾病;
(7)大环内酯类抗菌药物治疗延迟。
五、鉴别诊断
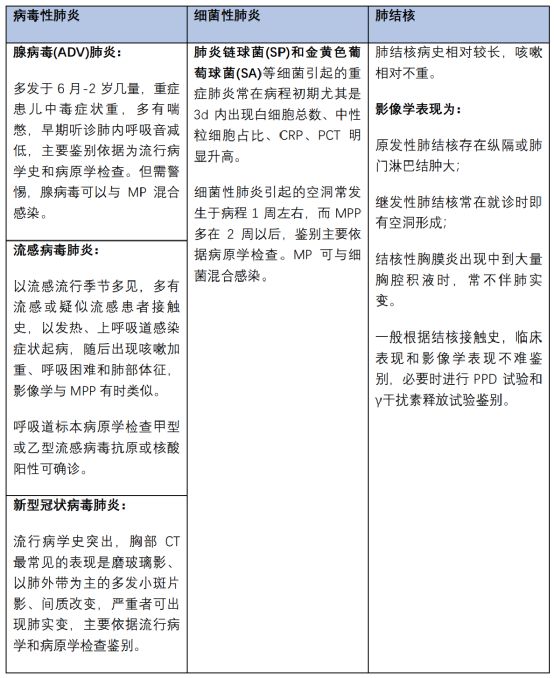
六、治疗
早期识别和治疗SMPP和FMPP是MPP治疗的重点。最佳治疗窗口期为发热后5-10d以内,病程14d以后仍持续发热,病情无好转者,常遗留后遗症。
主要包括三大措施:分别是抗生素、糖皮质激素、软质支气管镜介入治疗。其他治疗包括静脉用丙种球蛋白、抗凝治疗、胸腔积液引流以及其他并发症处理等。
轻型MPP治疗:主要应用大环内酯类抗生素,一些轻型患儿也可能存在过度炎症反应,表现持续高热、1/2到2/3叶均匀一致实变或者2/3以上的不均匀实变,可酌情使用糖皮质激素和支气管镜治疗。
重症MPP治疗:采取不同侧重的综合治疗,即抗感染,联合糖皮质激素、支气管镜术、抗凝等。
1、抗MP治疗
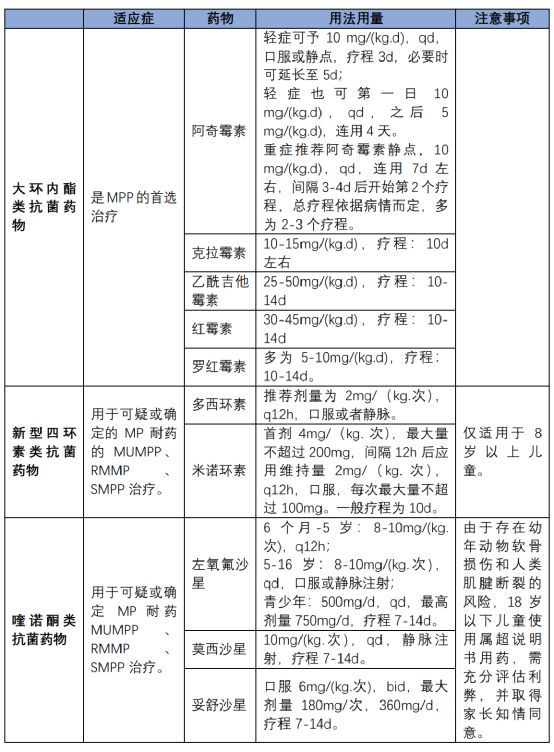
重症MPP患者,或对大环内酯类抗生素治疗无预期反应的MPP患者,直接选择或更换敏感抗生素,是阻止病情进展的关键。
大环内酯类的抗生素存在交叉耐药的特点。如MP对阿奇霉素耐药,往往也对其他大环内酯类抗生素(如克拉霉素、红霉素等)耐药。如果换药,可选择四环素类(多西环素,米诺环素),其次氟喹诺酮类(左氧氟沙星,环丙沙星)。但是,这两类药物在儿童不常规使用。比如,多西环素的说明书上注明“8岁以下儿童禁用”,左氧氟沙星的说明书上注明“18岁以下儿童禁用”。因此在选择治疗方案上,医生应权衡利弊,与患者充分沟通,并取得患者的知情同意。
2、糖皮质激素
适应症:主要用于重症和危重症患儿。
证据显示,CRP>110 mg/L、LDH>478 U/L或者整叶实变和肺不张的患儿,初始应用甲基泼尼松龙2 mg/(kg·d)可能无效,可增加至4~6 mg/(kg·d);极少数患儿病情严重,存在过强免疫炎症反应甚至细胞因子风暴,在开始治疗的1~3天可能需要更大剂量,尤其是CRP在200 mg/L以上,肺部整叶高密度均匀实变或者双肺多发大叶实变,有进展为坏死性肺炎趋势者。
应用大剂量甲基泼尼松龙时,应注意混合感染,并需每日评估甲基泼尼松龙的疗效,若治疗有效,24 h后体温明显下降,多降低2度以上或降为正常,若体温下降未达预期,需考虑为甲基泼尼松龙剂量不足、混合感染、诊断有误、出现并发症、并发其他疾病或其他措施处置不当等。一旦体温正常、CRP明显下降、肺实变好转可逐渐减停,总疗程依据病情而定,一般不超过14天。甲基泼尼松龙减量过程中出现体温反复,需考虑减量过快、出现并发症、混合感染或药物热等因素。
3、支气管镜介入治疗
轻症不推荐常规支气管镜检查和治疗。怀疑有黏液栓堵塞和PB 的重症患儿应尽早进行,以减少并发症和后遗症的发生。
禁忌症:
①怀疑合并肺栓塞者应慎用。
②已发生 NP 时,除非怀疑有 PB,一般不建议进行。
注意事项:
做好术前、术中和术后管理,避免气胸和皮下气肿的发生,重症患儿术后有可能呼吸困难加重,需观察病情变化。
4、混合感染治疗
①抗细菌治疗
如高度怀疑或已明确 MPP 合并肺炎链球菌(SP)、金黄色葡萄球菌(SA)感染,且耐药的可能性较低,可联合应用第二、三代头孢类抗菌药物,不推荐常规联合限制使用的抗菌药物如糖肽类、噁唑烷酮类及碳青霉烯类等;混合革兰氏阴性菌感染多见于免疫功能缺陷者或 SMPP 的后期。
抗细菌治疗方案应参考儿童 CAP、HAP 规范和指南。当所使用的抗 MP 药物对混合感染的细菌也敏感时,尤其是使用喹诺酮类药物,一般不建议额外再加用其他抗菌药物。
②抗病毒治疗
混合腺病毒感染时,可应用 IVIG 治疗,是否应用西多福韦根据药物可及性、免疫功能状态以及病情决定。合并流感时,可应用抗流感药物。混合鼻病毒和呼吸道合胞病毒(RSV)等感染,可对症治疗。
③抗真菌治疗
原发性免疫功能缺陷患儿、病程长且长期应用大剂量糖皮质激素、气管插管等患儿,可能合并曲霉或念珠菌感染。肺念珠菌感染病情较轻或氟康唑敏感者首选氟康唑,病情较重或氟康唑耐药者可应用卡泊芬净、伏立康唑或两性霉素B(含脂质体)。肺曲霉感染采用伏立康唑或两性霉素B(含脂质体)治疗。
七、小结
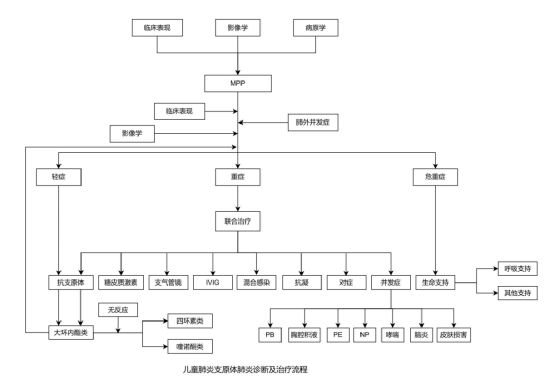
参考文献:[1]国家卫生健康委员会《儿童肺炎支原体肺炎诊治指南(2023年版)》
撰文 | Anna.An
编辑 | Swagpp
版权说明:梅斯医学(MedSci)是国内领先的医学科研与学术服务平台,致力于医疗质量的改进,为临床实践提供智慧、精准的决策支持,让医生与患者受益。欢迎个人转发至朋友圈,谢绝媒体或机构未经授权以任何形式转载至其他平台。





